Экономические аспекты телемедицины
Сведения об авторах:
Шадеркин И.А. – к.м.н., заведующий лабораторией электронного здравоохранения Института цифровой медицины Первого Московского государственного медицинского университета им. И.М. Сеченова; Москва, Россия; РИНЦ Author ID 695560.
ВВЕДЕНИЕ
В период дискуссий Закона о телемедицине (ТМ) в 2016-2018 гг на разных уровнях в качестве аргументов широкого внедрения ТМ часто приводилась экономическая целесообразность ее применения [1, 2]. Участники утверждали, что:
- ТМ сделает доступной медицинскую помощь в отдаленных регионах.
- ТМ и ТМ-технологии снизят экономические затраты на медицинскую помощь.
- Основным игроком на рынке ТМ-услуг станет государство [3, 4].
С 01.01.2018 по настоящее время по ряду заявлений возникло более практическое понимание данных положений [5, 6]. 2020 год прошел под знаком COVID-19, при котором ТМ-технологии получили активное распространение. Казалось, что в условиях изоляции населения ТМ займет важное место в клинических практиках, учитывая тот факт, что все клиники, в том числе частные, не относились к перечню учреждений, сотрудники которых должны работать удаленно или соблюдать изоляцию, и, соответственно продолжали трудиться в обычном режиме. На фоне этого, с марта по август 2020 года практически все государственные лечебные учреждения были перепрофилированы на оказание медицинской помощи пациентам с коронавирусной инфекцией, а частные клиники столкнулись с отсутствием пациентов при обычном режиме работы врачей. Частная система здравоохранения, как наиболее гибкая и быстро реагирующая на изменения и новые технологии, вынуждена была использовать ТМ-технологии в своей рутинной практике, чтобы нивелировать отсутствие пациентов на очном приеме. Поэтому частные клиники стали предлагать дистанционные ТМ-консультации своим пациентам в разных форматах – от переписки в WhatsApp, Viber, Telegram, телефонных звонков до использования специализированных ТМ-платформ. И первый опыт использования ТМ в частной практике показал свою экономическую неэффективность.
В государственных ЛПУ в этот благоприятный период для ТМ также не произошел ожидаемый многими стремительный скачок внедрения дистанционных технологий, особенно в направлении «пациент-врач».
Чтобы разобраться почему так произошло стоит отметить, что финансирование здравоохранения в России не однородное и этот факт сказывается, в том числе, на становление ТМ в нашей стране.
ТМ В РАЗНЫХ МОДЕЛЯХ ЗДРАВООХРАНЕНИЯ
В системе здравоохранения присутствуют разные бенефициары, в зависимости от чего с точки зрения финансирования здравоохранения РФ можно выделить 5 экономических моделей:
- Обязательное медицинское страхование (ОМС) – по состоянию на 2018 год на долю ОМС приходится 56,8% оборота рынка медицинских услуг [7]. По сути ОМС – завуалированное, доставшаяся в наследство от СССР бюджетная система финансирования здравоохранения, не являющаяся классической страховой моделью и неоднократно подвергающаяся критике [8, 9].
- Бюджетное целевое финансирование – 15,8%. (часть высокотехнологичной медицинской помощи, квоты, целевые субсидии и др.) [10]. Практически выполняют одни и те же задачи с ОМС.
У первой и второй модели бенефициаром является государство, финансовые интересы которого довольно размыты, находятся под влиянием мнений конкретных людей, принимающих решения, и, по большому счету, должны быть направлены не на извлечение прибыли от здравоохранения, а на максимальную экономию средств при выполнении своих социальных обязательств перед населением. - Частная система здравоохранения (легальная коммерческая медицина, включая платные услуги на базе ЛПУ с государственной формой собственности) – 15,8%, включая коммерческие услуги в государственных ЛПУ, Pocket Pay. Бенефициаром является конкретный владелец клиники или другой организации, оказывающей медицинские услуги.
- Добровольное медицинское страхование (ДМС) – 4,9%, является реальной страховой моделью, но в РФ окончательно не сформирована в силу непроработанности законодательной базы и недостаточной информированности населения, закрепленного в Консистенции РФ права на бесплатную всеобъемлющую медицинскую помощь и сложившегося за годы СССР стереотипа потребления медицинских услуг. Включает страхование сотрудников за счет средств организаций и предприятий, индивидуальные полисы ДМС физических лиц, страхование выезжающих на рубеж. Бенефициаром является страховая компания и ее владельцы или акционеры.
- Нельзя исключить еще одну экономическую «модель» – теневой сектор рынка медицинских услуг, на который приходится 6,7% от стоимостного объема медицинского рынка страны [11]. Бенефициаром является врач или другой медицинский работник, оказывающий медицинскую помощь. В этой модели стоит отметить очень короткий, но находящий вне закона, путь финансовых средств с минимальными издержками: сколько пациент потратил на оплату, столько врач и получил.
Перечисленные модели финансирования здравоохранения предусматривают разные подходы к тратам денег. Первые две модели входят в Программу государственных гарантий бесплатного оказания гражданам медицинской помощи. Бюджет государственной медицины формируется за счет налогов, федеральных и региональных дотаций. Коммерческий сектор финансируется за счет платежей предприятий и физических лиц клиникам и врачам. При этом оплачивается либо комплекс услуг в рамках программы добровольного медицинского страхования (ДМС), либо разовые услуги.
По данным инициативного всероссийского опроса «ВЦИОМ-Спутник», проведенного 16 мая 2019 года среди 1,6 тыс. россиян в возрасте от 18 лет методом телефонного интервью, 46% российских граждан обращаются за медицинской помощью в государственные лечебные учреждения, 15% – в коммерческие медицинские центры и клиники, 33% занимаются самолечением, 4% приходится на долю бездействия со стороны пациента и 1% – на долю обращений к целителям. Для данной выборки максимальный размер ошибки с вероятностью 95% не превышает 2,5% [12].
I. ОМС и бюджетная система финансирования
Бюджетная система, ОМС – направлены на то, чтобы из собранных денег налогоплательщиков определенную часть, небольшую по сравнению с зарубежным опытом, прецизионно тратить на нужды ЛПУ. Как известно, на здравоохранение тратится 3,3-4,1% ВВП, с 2018 по 2020 год наблюдается рост со 104,6 трлн руб до 106,5 трлн руб, но за счет инфляции фактического роста ВВП не произошло, а, следовательно, здравоохранение не получило больше финансов – динамика реального ВВП по отношению к предыдущему году составила в 2018 г 2,5% и – 4,1% в 2020 году [13, 14]. Ожидается, что в 2021 г реальный ВВП составит 0,8% по данным Федеральной службы статистики [15].
При этом ситуация осложнилась пандемией COVID-19, которая пришлась на период становления Закона о ТМ. Вероятно, в связи с этим, ожидаемого роста числа и объемов тарифов ОМС на ТМ не произошло.
В этой системе финансирования ТМ получила развитие внутри созданных Национальных медицинских исследовательских центров (НМИЦ) по профилям, где предусмотрено отдельное финансирование, привязанное к ставкам сотрудников, и введена отчетность по количеству консультаций «врач-врач». Но такой формат обеспечил только искусственно созданные консультации «врач-врач», но не создало условия для выполнения заявленных во время принятия Закона деклараций о возможностях ТМ. В направлении «пациент-врач» в системе ОМС и бюджетного финансирования какого-либо значимого фактического развития ТМ не случилось.
Внедрение ТМ усложнилось кадровым дефицитом в области, а также большим количеством сотрудников предпенсионного, пенсионного и постпенсионного возраста.
Отдельной попыткой стало создание ТМцентров в Москве и ряде регионов с целью помощи пациентам с коронавирусной инфекцией, которая в ряде случаев выполняла, скорее, надзорно-эпидемиологическую функцию, чем лечебную.
Экономическим бенефициаром системы ОМС и бюджетной системы является государство, которое заинтересовано выполнять свои социальные обязательства, прописанные в Конституции, с минимальными затратами средств. Представляется, что государство в лице органов исполнительной власти – МЗ РФ, региональных МЗ и Департаментов здравоохранения – видит в системе ТМ инструмент для экономии этих средств, что и отражается в принятии решений по ТМ.
II. Частная медицина
Противоположный взгляд на медицину, в том числе и на ТМ-технологии – у представителей частной системы здравоохранения. Коммерческие структуры ожидают увеличения доходов (оборота, прибыли) от внедрения любых новых технологий, поэтому они смотрят на ТМ через эту призму. В связи с этим, первые попытки внедрения ТМ в частной системе здравоохранения столкнулись с экономическими противоречиями, поэтому классическая телемедицина (только удаленное консультирование врачом пациента) не очень укоренилась. В этой связи стоит отметить несколько важных моментов, которые формируют место ТМ в частой системе здравоохранения.
- Для частных ЛПУ ключевым показателем является средний чек, который пациент оставляет в клинике. Он складывается из приема, обследований и услуг, выполненных в единицу времени. Если пациент получает медицинскую помощь дистанционно (телемедицина), средний чек ниже в 2-3 раза (до 5 раз), так как пациент оплачивает, как правило, только консультацию врача (табл. 1). При этом времени на телемедицинский прием тратиться не меньше, чем на обычный, а, порой, и больше. Риск врача выше, так как часто не хватает медицинских данных для принятия клинического решения, да и диагноз, и назначения лекарственных препаратов, согласно Закону, делать нельзя. Несмотря на это, пациент ожидает не только решения своей медицинской проблемы в заочном формате, но и уверен в ее низкой стоимости по сравнению с очной консультацией.
- В большом числе случаев телемедицинских консультаций врач не соблюдает требования закона: ставит диагноз, консультирует не с рабочего места, лицензированного по профилю, по которому оказывается ТМ консультация, использует технологические решения, не соответствующие требованию ФЗ (SKYPE, ZOOM, WhatsApp и пр.)
- Телемедицину частные клиники чаще всего используют для привлечения пациентов в клинику на очный прием (так называемая, лидогенерация) и/или как конкурентное преимущество перед другими клиниками.
- Перспективным и экономически оправданным для частной системы здравоохранения может быть дистанционный мониторинг состояния пациентов. Формирование на базе дистанционного мониторинга программ, которые пациент покупает «сразу» и «по частям» может иметь экономическое обоснование для клиник, так как позволяет повысить средний чек пациента за счет продажи дополнительных (к консультации, обследованию, манипуляциям) услуг, удержать пациента как клиента клиники, повысить лояльность пациента [16-20].
III. ДМС
Отдельно можно выделить использование ТМ-технологий в системе ДМС.
Задача страховой системы:
- снизить затраты на оказание медицинской помощи,
- при этом сохранить пул лояльной застрахованной аудитории.
В связи с этим представители ДМС заинтересованы во внедрении ТМ-технологий, так как этого ожидают застрахованные пациенты.
Наиболее ярко эта заинтересованность проявляется в компаниях, которые одновременно являются владельцами клиник, оказывающих медицинскую помощь застрахованным людям. За счет гибкости в формировании сетки приема врачей, они делают возможным ведение врачебного приема как в очной форме, так и ТМ-консультаций.
В данной модели использование ТМ с точки зрения увеличения клинической эффективности имеет экономическую целесообразность. Если удастся с помощью ТМ-технологии быстро и менее затратно прервать патологический процесс, не дав ему развиться до, например, стационарной помощи, это приводит к снижению затрат на медицинскую помощь, замену дорогостоящей стационарной помощи не менее дорогие стационар-замещающие технологии, где ТМ является инструментом контроля проводимой терапии.
Известны случаи, когда страховые компании заказывали/покупали ТМ-услуги у сторонних клиник. Врачи, оказывающие ТМ-услуги, из-за опасения ошибиться в диагнозе и методах лечения пациента, не видя его, назначали избыточное количество дополнительных дорогостоящих методов диагностики, что приводило к удорожанию оказания медицинской помощи. Вероятно, врачи на очном приеме не использовали бы такой подход.
IV. Теневой сектор рынка медицинских услуг
Об этом секторе финансирования мало упоминается в научных публикациях, но о нем много знают непосредственные участники процесса оплаты как со стороны потребителей медицинских услуг (пациентов и их родственников), так и в большей степени тех, кто оказывает эти услуги. Однако именно в этой модели финансирования ТМ кажется наиболее ярко представлена.
Как правило, в подавляющем большинстве случаев такая модель присутствует в ЛПУ с государственной формой собственности. ЛПУ с частной формой собственности небольшие, с прозрачной системой финансирования, с оплатой труда врача выше, чем в государственных ЛПУ, выраженной системой контроля и прямой мотивацией собственника направлять поток денег пациентов в кассу. Поэтому в коммерческих ЛПУ теневой сектор наименее развит.
Пациентам, которые выбрали такую модель финансирования, врачи дают возможность прямого контакта, минуя сложную систему записи на прием и получения очной консультации. И тут самый удобный для всех канал коммуникации – дистанционный канал. Личный мобильный телефон, службы мгновенных сообщений, общедоступные сервисы видео связи, электронная почта – это те инструменты, с помощью которых врач может лоялизировать и удержать «своего» пациента. По сути, это и является реально и давно существующей на практике телемедициной, где есть место и постановке диагноза, и назначению лечения.
Видится несколько важных аспектов широкого распространения ТМ в этой модели.
- Незначительные финансовые издержки. Фактически у таких медицинских услуг нет себестоимости или она минимальная за счет того, что эти услуги оказываются на базах, где уже «за все заплачено» ЛПУ, в котором работает врач или другой медицинский сотрудник. В стоимость такой услуги не входят затраты на лицензирование деятельности, аренду, фонд заработной платы, амортизацию оборудования и другое.
- Законодательные ограничения применения ТМ технологий (консультация из кабинета, где есть лицензия, запрет на постановку диагноза, использование специальных сервисов для ТМ консультирования, информированные согласия, система идентификации и аутентификации, другое) для врачей являются лишь формальностью, порой о которой многие из них не только не знают, но и не задумываются. Тем более, что сама по себе оплата вне закона и, по мнению тех, кто ее оказывает, является более отягощающим фактором, чем несоблюдение «формальных правил», установленных законом. Это снимает большую часть ограничений на использование ТМ.
Быстрота и удобство для всех участников процесса (в первую очередь, пациента и врача), яркая финансовая компенсация врачу, нивелируют понимание того, что этот формат взаимодействия «пациент-врач» может не отвечать требованиям закона. Также немалую роль в этом играет осознание врачом, что он движим «благородными» целями помощи пациенту всеми доступными для этого способами. Отсутствие формальной «пострадавшей стороны», при соблюдении этики/деонтологии и фактической помощи пациенту с применением телемедицинских технологий, снижает риски обращения внимания на эту форму оплаты.
Закон, регламентирующий применение ТМ, входит в противоречие с устоявшейся рутинной клинической практикой, где уже давно есть место консультированию пациентов по телефону при обращении в службу скорой помощи, без очного осмотра и подписания различного рода документов, включая информированное согласие; где есть обязательства врача оказывать медицинскую помощь в любой ситуации, даже если врач не находится на рабочем месте (в транспорте, на улице); где есть родственник и знакомые, которых «надо проконсультировать по телефону» и обязательно поставить диагноз и назначить лечение; где есть допущения и двойные стандарты – широкое информирование в СМИ об открытии ковидных ТМ на базе спортивных площадок и московских школ, диспансеризация и вакцинация в парках и торговых центрах.
Можно ожидать, что большой объем обязательств, включая часто и неправомерно употребляемую «клятву Гиппократа», большой и суровый груз ответственности за судьбу пациента, правовая, включая уголовную, ответственность, низкая компенсация этого бремени – все это сформировало нечувствительность врачей к таким ограничениям, как правовое регулирование применения телемедицинский технологий.
В связи с этим не кажется, что закон о ТМ реально оказал влияния на этот сектор. ТМ всегда была и продолжает свое существование в теневой модели финансирования. Такую ситуацию можно осуждать, но не замечать будет неверно.
Таблица 1. Стоимость телемедицинских консультаций и очного приема врачей в различных клиниках городов РФ.
Информация взята из открытых источников: опубликованные прайсы на услуги на интернет-сайтах клиник на 18.08.2021
Table 1. The cost of telemedicine consultations and full-time reception of doctors in various clinics in cities of the Russian Federation.
Information taken from open sources: published prices for services on the clinics' websites as of 08.18.2021
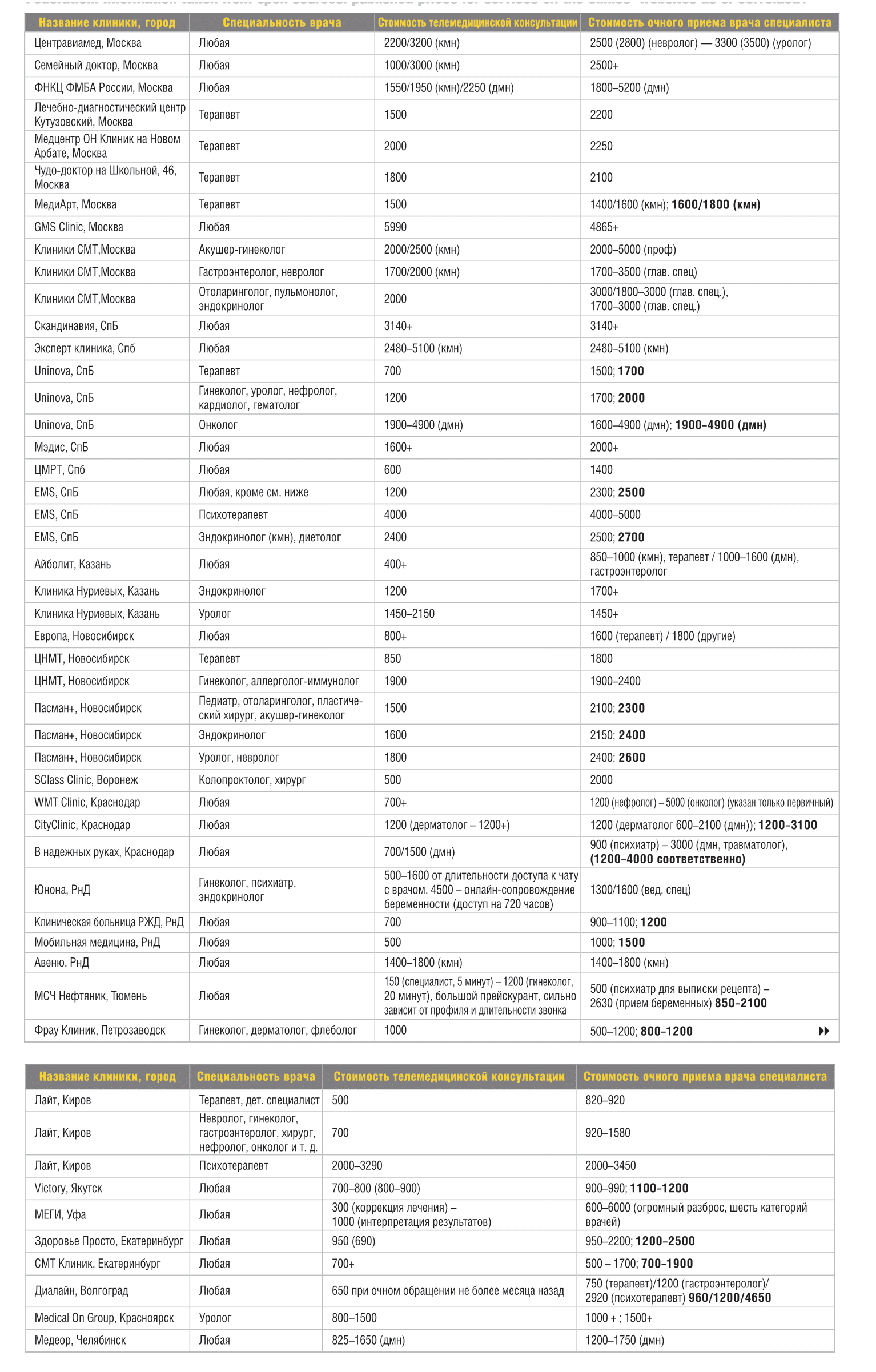
*жирным курсивом – цены за первичный прием
ОБСУЖДЕНИЕ
ТМ – это относительно новая медицинская технология, направленная, в первую очередь, на решение клинических задач, увеличение доступности медицинской помощи, быстрое и прецизионнное реагирование врачей на запросы пациентов, совместно с длительным удаленным мониторингом позволяет решить вопросы, которые ранее были недоступны для решения в удаленном формате. Это хороший клинический инструмент, который в будущем найдет свое место в арсенале врачей.
Но как любая новая технология (эндоскопия, лапароскопия, роботическая хирургия и др.) является затратной технологией, требующей финансирования. Ожидать, что ТМ удешевит затраты на здравоохранение – совершенно неоправданно. Как и любая новая технология она дает новые возможности, но при этом требует увеличения финансовой нагрузки на здравоохранение. Хорошим примером можно считать роботическую хирургию – она, несомненно, повысила качество оказываемой хирургической помощи, удобство использования врачами, обеспечила быструю реабилитацию пациентов, но при этом потребовала увеличения стоимости этой медицинской помощи в несколько раз в сравнении с открытой хирургией. Внедрение ТМ-технологий можно сравнить со строительством нового корпуса ЛПУ – это решает вопросы доступности и качества медицинской помощи, но при этом влечет за собой финансовые затраты, как базисные, на этапе строительства, так и в дальнейшем на содержание.
ВЫВОДЫ
- ТМ-технологии на этапе становления, внедрения, развития и дальнейшего функционирования требуют финансирования.
- Не оправдано ожидать от внедрения ТМ-технологий снижения затрат на здравоохранение.
- В частной системе здравоохранения ТМ-технологии в формате ТМ-консультаций не являются экономически выгодными для бенефициаров. Представители частных клиник используют ТМ как элемент лидогенерации.
- Экономически оправданными с точки зрения частных клиник являются дистанционные технологии мониторинга, встраиваемые в программы ведения пациентов.
- Экономически целесообразным видится применение ТМ во всех ее вариантах, включая ТМ-консультирование, в системе добровольного медицинского страхования (ДМС). Однако из-за малой распространенности ДМС в России не стоит ожидать значительного роста ТМ за счет этого сектора.
- Теневой сектор финансирования здравоохранения по-прежнему остается лидером в использовании ТМ в России.
ЛИТЕРАТУРА
- Федеральный закон от 21.11.2011 г. N 323-ФЗ (ред. от 26.05.2021 г.) «Об основах охраны здоровья граждан в Российской Федерации» Статья 36.2. Особенности медицинской помощи, оказываемой с применением телемедицинских технологий (введена Федеральным законом от 29.07.2017 N 242-ФЗ). [Federalnyiy zakon ot 21.11.2011 г. N 323-FZ (red. ot 26.05.2021 г.) «Ob osnovah ohranyi zdorovya grazhdan v Rossiyskoy Federatsii» Statya 36.2. Osobennosti meditsinskoy pomoschi, okazyivaemoy s primeneniem telemeditsinskih tehnologiy (vvedena Federalnyim zakonom ot 29.07.2017 г. N 242-FZ). (In Russian)].
- Сивков А.В., Шадеркин И.А., Владзимирский А.В., Цой А.А. Расширение возможностей телемедицинского консультирования в урологии инструментами видеоконференц-связи. Экспериментальная и клиническая урология 2015(4):128-132. [Sivkov A.V., Shaderkin I.A., Vladzimirskiy A.V., Tsoy A.A. Rasshirenie vozmozhnostey telemeditsinskogo konsultirovaniya v urologii instrumentami videokonferents-svyazi. Eksperimentalnaya i klinicheskaya urologiya = Experimental and clinical urology 2015(4):128-132. (In Russian)].
- Доктор на проводе: что не так с законом о телемедицине. [Электронный ресурс]. URL: https://www.forbes.ru/biznes/358395-doktor-naprovode-chto-ne-tak-s-zakon.... [Doktor na provode: chto ne tak s zakonom o telemeditsine. [Elektronnyiy resurs]. URL: https://www.forbes.ru/biznes/358395-doktor-na-provode-chto-ne-tak-s-zakonom-o-telemedicine. (In Russian)].
- Варламов К. Зачем России телемедицина. [Электронный ресурс]. URL: https://www.rbc.ru/newspaper/2016/04/27/571f81809a7947a69b378cd9. [Varlamov K. Zachem Rossii telemeditsina. [Elektronnyiy resurs]. URL: https://www.rbc.ru/newspaper/2016/04/27/571f81809a7947a69b378cd9. (In Russian)].
- Мелик-Гусейнов Д.В., Ходырева Л.А., Турзин П.С., Кондратенко Д.В., Гозулов А.С., Эмануель А. Телемедицина: нормативно-правовое обеспечение, реалии и перспективы применения в отечественном здравоохранении. Экспериментальная и клиническая урология 2019;11(1):4-10. [Melik-Guseynov D.V., Hodyireva L.A., Turzin P.S., Kondratenko D.V., Gozulov A.S., Emanuel A. Telemeditsina: normativno-pravovoe obespechenie, realii i perspektivyi primeneniya v otechestvennom zdravoohranenii. Eksperimentalnaya i klinicheskaya urologiya = Experimental and clinical urology 2019;11(1):4-10. (In Russian)].
- Шадеркин И.А., Шадеркина В.А. Дистанционные медицинские консультации пациентов: что изменилось в России за 20 лет. Российский журнал телемедицины и электронного здравоохранения 2021;7(2):7-17. [Shaderkin I.A., Shaderkina V.A. Distantsionnyie meditsinskie konsultatsii patsientov: chto izmenilos v Rossii za 20 let. Rossiyskiy zhurnal telemeditsinyi i elektronnogo zdravoohraneniya = Journal of Telemedicine and E-Health 2021;7(2):7-17. (In Russian)]. https://doi.org/10.29188/2712-9217-2021-7-2-7-17.
- Оборот медицинского рынка России достиг 3 трлн рублей. [Электронный ресурс]. URL: https://medvestnik.ru/content/news/Oborotmedicinskogo-rynka-Rossii-vyros.... [Oborot meditsinskogo ryinka Rossii dostig 3 trln rubley. [Elektronnyiy resurs]. URL: https://medvestnik.ru/content/news/Oborot-medicinskogo-rynka-Rossiivyros.... (In Russian)].
- Матвиенко раскритиковала систему омс за неэффективность. [Электронный ресурс]. URL: https://www.remedium.ru/news/detail.php?ID=73775. [Matvienko raskritikovala sistemu oms za neeffektivnost. [Elektronnyiy resurs]. URL: https://www.remedium.ru/news/detail.php?ID=73775. (In Russian)].
- Врачи назвали главные недостатки системы ОМС. [Электронный ресурс]. URL: https://www.rbc.ru/society/30/06/2020/5ef9ffcb9a7947326fd659b9. [Vrachi nazvali glavnyie nedostatki sistemyi OMS. [Elektronnyiy resurs]. URL: https://www.rbc.ru/society/30/06/2020/5ef9ffcb9a7947326fd659b9. (In Russian)].
- Что не так с современной системой здравоохранения? Коронавирус раскрыл проблемы ОМС. [Электронный ресурс]. URL: https://www.klerk.ru/ blogs/RAMZES/508320/. [Chto ne tak s sovremennoy sistemoy zdravoohraneniya? Koronavirus raskryil problemyi OMS. [Elektronnyiy resurs]. URL: https://www.klerk.ru/blogs/RAMZES/508320/. (In Russian)].
- Анализ рынка медицинских услуг в России в 2016-2020 гг, оценка влияния короновируса и прогноз на 2021-2025 гг, BisinesStat, готовые обзоры рынков. https://businesstat.ru/images/demo/medicine_cities_russia_demo_businesst.... [Analiz ryinka meditsinskih uslug v Rossii v 2016- 2020 gg, otsenka vliyaniya koronovirusa i prognoz na 2021-2025 gg, BisinesStat, gotovyie obzoryi ryinkov. https://businesstat.ru/images/demo/ medicine_cities_russia_demo_businesstat.pdf. (In Russian)].
- ВЦИОМ. Официальный сайт. [Электронный ресурс]. URL: https://wciom.ru/analytical-reviews/analiticheskii-obzor/tyazhkij-trud-b....
- Ведомости. Официальный сайт. [Электронный ресурс]. URL: https://www.vedomosti.ru/society/articles/2020/10/14/843300-dengi-lechat.
- Анализ рынка медицинских услуг в России в 2016-2020 гг, оценка влияния короновируса и прогноз на 2021-2025 гг, BisinesStat, готовые обзоры рынков. [Электронный ресурс]. URL: https://businesstat.ru/images/demo/medicine_cities_russia_demo_businesst.... [Analiz ryinka meditsinskih uslug v Rossii v 2016-2020 gg, otsenka vliyaniya koronovirusa i prognoz na 2021-2025 gg, BisinesStat, gotovyie obzoryi ryinkov. [Elektronnyiy resurs]. URL: https://businesstat.ru/images/demo/medicine_cities_russia_ demo_businesstat.pdf. (In Russian)].
- Анализ рынка медицинских услуг в России в 2016-2020 гг, оценка влияния короновируса и прогноз на 2021-2025 гг, BisinesStat, готовые обзоры рынков. [Электронный ресурс]. URL: https://businesstat.ru/images/demo/medicine_cities_russia_demo_businesst.... [Analiz ryinka meditsinskih uslug v Rossii v 2016-2020 gg, otsenka vliyaniya koronovirusa i prognoz na 2021-2025 gg, BisinesStat, gotovyie obzoryi ryinkov. [Elektronnyiy resurs]. URL: https://businesstat.ru/images/demo/medicine_cities_russia_ demo_businesstat.pdf. (In Russian)].
- Гарманова Т.Н., Шадеркин И.А., Цой А.А. Дистанционный мониторинг пациента после эндоскопической коррекции устья правого мочеточника. Экспериментальная и клиническая урология 2016(4):122-126. [Garmanova T.N., Shaderkin I.A., Tsoy A.A. Distantsionnyiy monitoring patsienta posle endoskopicheskoy korrektsii ustya pravogo mochetochnika. Eksperimentalnaya i klinicheskaya urologiya = Experimental and clinical urology 2016(4):122-126. (In Russian)].
- Галицкая Д.А., Константинова О.В., Просянников М.Ю., Шадеркин И.А., Аполихин О.И. Инструменты IT-медицины в модификации образа жизни пациентов с мочекаменной болезнью. Экспериментальная и клиническая урология 2021(1):78-86. [Galitskaya D.A., Konstantinova O.V., Prosyannikov M.Yu., ShadYorkin I.A., Apolihin O.I. Instrumentyi IT-meditsinyi v modifikatsii obraza zhizni patsientov s mochekamennoy boleznyu. Eksperimentalnaya i klinicheskaya urologiya = Experimental and clinical urology 2021(1):78-86. (In Russian)].
- Монаков Д.М., Шадеркина А.И., Шадеркин И.А. Мониторинг наполнения мочевого пузыря у пациентов с нейрогенными нарушениями мочеиспускания: роль носимых аппаратно-программных комплексов. Экспериментальная и клиническая урология 2021;14(2):124-131. [Monakov D.M., Shaderkina A.I., Shaderkin I.A. Monitoring napolneniya mochevogo puzyirya u patsientov s neyrogennyimi narusheniyami mocheispuskaniya: rol nosimyih apparatno-programmnyih kompleksov. Eksperimentalnaya i klinicheskaya urologiya = Experimental and Clinical Urology 2021;14(2):124-131. (In Russian)]. https://doi.org/10.29188/2222-8543-2021-14-2-124-131.
- Шадеркин И.А., Шадеркина В.А. Удаленный мониторинг здоровья: мотивация пациентов. Журнал телемедицины и электронного здравоохранения 2020(3):37-43. [Shaderkin I.A., Shaderkina V.A. Udalennyiy monitoring zdorovya: motivatsiya patsientov. Zhurnal telemeditsinyi i elektronnogo zdravoohraneniya = Journal of Telemedicine and E-Health 2020(3):37-43. (In Russian)]. https://doi.org/10.29188/2542-2413-2020-6-3-37-43.
- Шадеркин И.А., Шадеркина В.А. Удаленный мониторинг здоровья: мотивация пациентов. Журнал телемедицины и электронного здравоохранения 2020(3):37-43. [Shaderkin I.A., Shaderkina V.A. Udalennyiy monitoring zdorovya: motivatsiya patsientov. Zhurnal telemeditsinyi i elektronnogo zdravoohraneniya = Journal of Telemedicine and E-Health 2020(3):37-43. (In Russian)]. https://doi.org/10.29188/2542-2413-2020-6-3-37-43.